Dyskopatia, czyli gdy zaboli krążek
|
Mało sportu, wielogodzinne siedzenie w nieodpowiedniej pozycji, nadwaga? Trzeba przyznać, że nasz kręgosłup nie ma z nami lekko. Według badań TNS nieco ponad 50 procent Polaków (po 55 r.ż.) narzeka na bóle pleców i inne dolegliwości związane z układem ruchu.
Dyskopatia – bo o niej mowa, to rodzaj popularnego schorzenia spowodowanego zwyrodnieniami dysków międzykręgowych, które znacząco utrudnia funkcjonowanie i obniża komfort życia. Lek. Anna Żelechowska, neurolog i specjalista rehabilitacji medycznej oraz fizjoterapeutka Karolina Hertman udzielają wskazówek, jak radzić sobie z tą przypadłością, która współcześnie urasta do rangi choroby cywilizacyjnej.
Dyskopatia z medycznego punktu widzenia
Pierwszy etap choroby zaczyna się od nadmiernego ucisku dysków. Powoduje to drażnienie nerwów rdzeniowych popularnie zwanych „korzonkami” od anatomicznej nazwy – korzenie rdzeniowe rdzenia kręgowego lub innych struktur kanału kręgowego. W konsekwencji narastania zmian zwyrodnieniowych samych dysków oraz ich otoczenia – do dysków dociera coraz mniej składników odżywczych i jest to powodem ich dehydratacji, czyli odwodnienia, bądź rozwarstwienia się pierścienia włóknistego będącego strukturą otaczającą galaretowatą zawartość wnętrza. W pierwszym przypadku odwodniony dysk staje się mniej elastyczny i cieńszy, co powoduje zwężenie przestrzeni międzykręgowej pomiędzy dwoma sąsiadującymi kręgami. Znajdujące się w niej nerwy rdzeniowe, mając mniej miejsca poddawane są uciskowi. W przypadku uszkodzenia pierścienia włóknistego, galaretowata zawartość może przemieścić się na zewnątrz powodując powstanie najpierw uwypuklenia, następnie wypukliny, aż w końcu przepukliny dyskowej, która uciska struktury nerwowe powodując ból. Tak właśnie powstają bóle promieniujące np. do ramienia powodujące rwę barkową lub do kończyny dolnej skutkujące rwą kulszową lub udową. Poziom bólu zależy od poziomu kręgosłupa, na którym pojawiły się zmiany dyskopatyczne (szyja, odcinek lędźwiowy).
Powyższe zmiany nasilają procesy niszczenia, a powstały długotrwały stan nadmiernego przeciążenia elementów kostnych powoduje powstanie wyrośli na brzegach np. trzonów kręgów kości zwanych osteofitami. Uciskają one wychodzące korzenie nerwowe oraz drażnią otaczające tkanki i również są powodem dolegliwości bólowych. W zaawansowanym stadium schorzenia dochodzi do degeneracji kości współtworzących kręgosłup. Postępujące zaburzenie jest powodem przeciążania mięśni i więzadeł podtrzymujących kręgosłup.
Szkodliwe czynniki – czyli skąd bierze się dyskopatia?
Przez długi czas panowało przekonanie, że zwyrodnienie krążka międzykręgowego powodują głównie urazy mechaniczne powstające podczas wykonywanej pracy (np. w budownictwie, przemyśle czy u pracowników służby zdrowia). Było w tym stwierdzeniu dużo racji. Już w latach 50. XX wieku zauważono narastającą absencję chorobową pracowników. Badania przeprowadzone w Szwecji wykazały, że ich powodem były zespoły bólowe odcinka lędźwiowego kręgosłupa wynikające z przeciążeń przy pracy na stanowiskach, gdzie było mało ruchu, a dużo schylania i dźwigania. Od lat 80. narasta problem bólów odcinka szyjnego i piersiowego wynikających z coraz powszechniejszej pracy siedzącej z użyciem komputera. Stał się on jednocześnie naszym błogosławieństwem i przekleństwem – ułatwiając pracę i niszcząc nam zdrowie. Trzeba jednak pamiętać, że proces powstawania zwyrodnień może zostać wywołany przez wiele czynników, np. przez zaburzenia troficzne (związane z utrudnionym przepływem naczyniowym spowodowanym np. paleniem papierosów, które poprzez dostarczanie nikotyny zwężają naczynia krwionośne i tak słabo już ukrwionych struktur kostno-stawowych kręgosłupa). Rzadziej są to uwarunkowania genetyczne. Dodatkowo wymienić można otyłość, przeciążenia podczas podnoszenia ciężarów, nieprawidłowe siedzenie (np. w zgarbionej pozycji lub z założoną nogą na nogę – co może destabilizować ułożenie miednicy) czy procesy biologiczne związane ze starzeniem się tkanek, które rozpoczynają się już po 20. roku życia.
Badania mówią, że 100% osób po 55.roku życia ma mniej lub bardziej zaawansowane zmiany zwyrodnieniowe kręgosłupa. Nie wszyscy jednak cierpią z powodu dolegliwości bólowych. Dlaczego więc jednym to doskwiera, a drugim nie? Za tę dolegliwość odpowiada także nasz wygodny styl życia – zamiast chodzić, wszędzie jeździmy samochodem, a po powrocie do domu siadamy przed telewizorem, na czym cierpi nasz kręgosłup. Nie pracujemy nad wytworzeniem elastyczności aparatu więzadłowego ani nad budową silnych mięśni stanowiących nasz naturalny „gorset mięśniowy”. W dodatku nie uzupełniamy niedoborów składników budulcowych układu kostnego (w tym tak ważnej witaminy D3) jedząc np. wysoko przetworzoną żywność – komentuje lek. Anna Żelechowska, neurolog, specjalista rehabilitacji medycznej
Często zapominamy też o tym, że np. podnosząc różne rzeczy należy się po nie odpowiednio schylić (unikając skrętów i rotacji w piersiowym czy lędźwiowym odcinku kręgosłupa). Pomocne może być także noszenie plecaków zamiast toreb, dzięki czemu ciężar zostanie rozłożony równomiernie na oba ramiona. Jest wiele prostych sposobów na życzliwsze podchodzenie do naszego kręgosłupa, jak choćby posiadanie dobrego łóżka i ergonomicznego stanowiska pracy czy aktywny wypoczynek po pracy. We współczesnych czasach zauważalny jest także negatywny wpływ stresu i środowiska, w jakim żyjemy. Napięcie, które jest wynikiem pracy naszych mięśni pod presją czasu, nie wpływa dobrze na procesy zachodzące w naszym organizmie i może doprowadzić do nadwyrężenia mięśni więzadeł oraz zaburzenia funkcji stawów (stałe napięcie przeciąża tkanki, ponieważ znajdują się one wtedy w ciągłej pracy).
Dokuczliwe objawy
W zależności od lokalizacji dyskopatii, objawy mogą ujawniać się w różnych częściach ciała. Zazwyczaj określane są jako dolegliwości bólowe, ograniczenie ruchomości stawów i wzmożone napięcie mięśni. W przypadku dyskopatii w obszarze lędźwiowym są to wyżej wspomniane bóle promieniujące do nogi, zaburzenia czucia w postaci mrowień i drętwień oraz osłabienia czucia poszczególnych części kończyny (w zależności od tego, który nerw rdzeniowy jest uciskany i jaką częścią kończyny „zarządza”). Dolegliwości nasilają się podczas ataków kaszlu, kichnięć. Przepuklina odcinka szyjnego charakteryzuje się bólami karku, pleców i kończyn górnych. W przypadku problemów z odcinkiem piersiowym mamy do czynienia z kłuciem w klatce piersiowej, które promieniuje wzdłuż linii żeber.
Pozostawienie problemu samemu sobie, bazowanie wyłącznie na lekach przeciwbólowych jest groźne. To, że nas nie boli nie oznacza, że problem zniknął. To tylko „odcięcie kontrolki”. Kompleksowe podejście do terapii kręgosłupa uwzględniające leki, ale też rehabilitację, zmianę nawyków żywieniowych czy stylu życia warunkuje sukces. W przeciwnym wypadku czeka nas operacja neurochirurgiczna. Jeśli natomiast zmiany zwyrodnieniowo-dyskopatyczne trwale uszkodzą struktury nerwowe na operację będzie za późno i w konsekwencji możemy doprowadzić do paraliżu np. nogi – komentuje lek. Anna Żelechowska, neurolog, specjalista rehabilitacji medycznej
Jakie kroki można podjąć, by złagodzić problem?
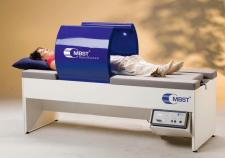
Zawsze lepiej jest zapobiegać niż leczyć i już zawczasu zadbać o siebie np. poprzez regularny sport i dbanie o odpowiednią postawę ciała. Co ważne – nie należy lekceważyć pierwszych dolegliwości bólowych. Najczęściej stosuje się zachowawcze leczenie dyskopatii, które wymaga stosowania środków przeciwzapalnych, przeciwbólowych oraz kilkudniowego leżenia i nie zaleca się wtedy przeciążania kręgosłupa. Czynną rehabilitację (np. ćwiczenia) warto podjąć dopiero po ustąpieniu ostrych objawów. Dość wcześnie można zacząć stosować zabiegi fizykalne, przeciwbólowe i regenerujące. W celu diagnozy należy zgłosić się do lekarza i wykonać badania z wykorzystaniem RTG, tomografii komputerowej lub rezonansu magnetycznego. Co ciekawe, ten ostatni może być też formą leczenia tego schorzenia. Do zwyrodnień kręgosłupa dochodzi, gdy przepływ energii w wewnętrznych procesach regeneracji jest niewystarczający (to znaczy wtedy, gdy nie dochodzi do zastępowania starych komórek nowymi, co może być spowodowane osłabionym przepływem składników odżywczych). Aby temu zapobiec, poniesione straty energii muszą zostać wyrównane odpowiednimi środkami np. rezonansem magnetycznym (opiera się na działaniu pola magnetycznego, które pomaga wspierać procesy odbudowy tkanek).
Metody farmakologiczne lub chirurgiczne dają efekty tylko czasowe, ponieważ nie usuwają przyczyny zwyrodnień, a jedynie niwelują ich objawy. Postępowanie zwyrodnień skutkuje zwiększaniem dawki środków farmakologicznych, a także może powodować potrzebę uciekania się do coraz to nowszych metod leczenia inwazyjnego, których ostatnim etapem jest wymiana stawów na sztuczne. Natomiast terapia leczenia rezonansem magnetycznym to metoda bezinwazyjna, która nie powoduje skutków ubocznych a przy tym zapewnia długofalowy efekt leczenia (co najmniej 4 lata). Jest szansą dla pacjentów, którzy obawiają się poddania operacji lub gdy leczenie farmakologiczne nie jest wystarczające. W efekcie terapii dochodzi do aktywnej stymulacji komórek (dzięki działaniu pola magnetycznego), która prowadzi do regeneracji tkanki chrzęstnej i kostnej. Dodatkowym atutem jest niemal natychmiastowa ulga w bólu.
Nadesłał:
38PR
|


